Een groot deel van de oudere patiënten komt ondervoed het ziekenhuis binnen, of raakt ondervoed tijdens de opname. Aandacht voor dit onderwerp blijft dus hard nodig. Een nieuwe definitie en indeling reiken handvatten aan om ondervoeding beter in kaart te brengen.
De wetenschappelijke term voor ondervoeding is ‘een acute of chronische toestand waarbij een tekort of disbalans van energie, eiwit en andere voedingsstoffen leidt tot meetbare, nadelige effecten op lichaamssamenstelling, functioneren en klinische resultaten’.1 Deze beschrijving maakt duidelijk dat de voedingstoestand van patiënten een complex onderwerp is. Ondervoeding bij ouderen is moeilijk te voorkomen en al even lastig te bestrijden, zo laten de cijfers zien (zie kader). De prevalentie van matige en ernstige ondervoeding is in alle sectoren van de gezondheidszorg hoog. De nieuwe definitie en indeling van ondervoeding, in september gepresenteerd door de European Society for Clinical Nutrition and Metabolism (ESPEN)2, bieden handvatten om ondervoeding beter in kaart te brengen.
Verlies van spiermassa
Een groot deel van de ouderen in Nederlandse ziekenhuizen is op de eerste opnamedag ondervoed.3 Het risico om ondervoed te raken tíjdens een ziekenhuisopname is ook hoog: door ziekte en bedrust neemt de spiermassa in rap tempo af. En het verlies van spiermassa is nu net het grootste probleem van ondervoeding, zegt dr. ir. Hinke Kruizenga, diëtist-onderzoeker bij het VUmc in Amsterdam en projectleider van de Stuurgroep Ondervoeding.5 ‘Ouderen die tien dagen in bed liggen, verliezen gemiddeld 1500 gram aan beenspiermassa’, vertelt ze. Bij ouderen die in een ziekenhuis liggen met een ziektebeeld waarbij inflammatie een rol speelt – denk aan kanker, reuma of de ziekte van Crohn – kan dit oplopen naar 1200 gram in drie dagen tijd. Dat brengt grote risico’s met zich mee. Ouderen die ondervoed zijn, krijgen allerlei functionele beperkingen. Bovendien vergroot ondervoeding het risico op vallen, delier en decubitus.’ Uit studies blijkt bovendien dat ondervoeding leidt tot een langzamer herstel, ernstigere complicaties en zelfs een verhoogde mortaliteit.6
Onvoldoende eiwitten
Tot overmaat van ramp krijgt slechts de helft van de patiënten in ziekenhuizen voldoende eiwitten binnen om de spiermassa in stand te houden.7 ‘Tien jaar na de oprichting van de Stuurgroep Ondervoeding screenen alle (niet-specialistische) ziekenhuizen op ondervoeding bij tachtig procent van de patiënten bij opname. Dat is een grote verbetering. Tegelijkertijd is de eiwitinname van ouderen in ziekenhuizen veel te laag. Al jaren. En het wordt niet beter.’
In mei van dit jaar inventariseerde de Stuurgroep Ondervoeding de kwaliteit van de zorg rondom het eten en drinken in 95 procent van alle Nederlandse ziekenhuizen. De resultaten laten zien dat er grote verschillen zijn tussen die ziekenhuizen.7 Uit het rapport: ‘Cruciaal voor een goede eiwitinname is de kwaliteit van het ziekenhuiseten. Hierover wordt regelmatig geklaagd door patiënten.’ De inventarisatie leidde tot de ontwikkeling van een toolkit, te downloaden op de website van de Stuurgroep Ondervoeding.8
‘Het is een misvatting dat alleen
observeren voldoende is om
ondervoeding te herkennen’
Nieuwe indeling
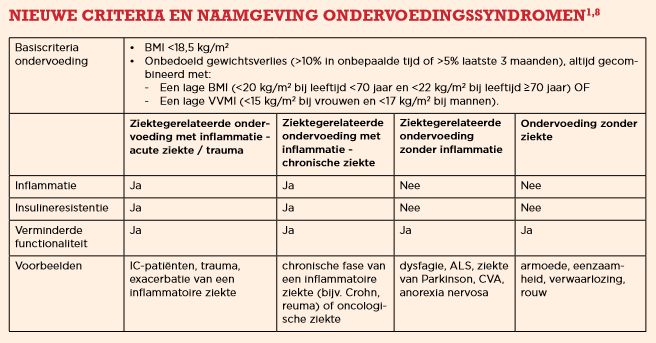
Tot voor kort werd ondervoeding onderverdeeld in drie categorieën: cachexie, wasting en sarcopenie. In september van dit jaar presenteerde de European Society for Clinical Nutrition and Metabolism (ESPEN) een nieuwe indeling.2,10
1. In deze indeling is de term cachexie vervangen door ziektegerelateerde ondervoeding met inflammatie. Hierbij is sprake van een combinatie van inflammatie, metabole veranderingen en verminderde voedselinname. Deze vorm van ondervoeding treedt soms op bij een acute ziekte of trauma: denk aan iemand die na een auto-ongeluk op de ic terecht komt en beademd moet worden, of aan een patiënt met een exacerbatie van COPD. In andere gevallen is deze vorm van ondervoeding een onderdeel van een chronische fase van een inflammatoire ziekte, zoals kanker, COPD of reuma. Het gaat hier om een multifactorieel syndroom, gekenmerkt door een voortschrijdend verlies van (skelet) spiermassa (met of zonder verlies van vetmassa) dat onvoldoende te behandelen is met een conventionele voedingsinterventie zoals extra eiwitten of speciale drinkvoeding en dat leidt tot toenemende functionele beperkingen.
2. Daarnaast spreekt de nieuwe indeling over ziektegerelateerde ondervoeding zonder inflammatie. Dit syndroom kan optreden bij eet- en slikproblemen door bijvoorbeeld de ziekte van Parkinson of ALS, na een CVA of bijvoorbeeld bij anorexia nervosa.
3. De derde vorm van ondervoeding is ondervoeding zonder ziekte. Daarvan is sprake als iemand te weinig eet door persoonlijke omstandigheden als armoede, eenzaamheid, verwaarlozing en rouw.
De nieuwe indeling dicteert bovendien dat er sprake moet zijn van een aantal basiscriteria wil er sprake zijn van ondervoeding (zie kader hierboven). De term wasting komt in de indeling nog altijd voor bij ziektegerelateerde ondervoeding zonder inflammatie, of bij ondervoeding zonder ziekte. Daarbij is sprake van een onvoldoende energie- en eiwittekort dat niet veroorzaakt wordt door inflammatie. Het onderscheid tussen de verschillende ondervoedingssyndromen wordt gemaakt op basis van informatie over de BMI, onbedoeld gewichtsverlies, de vetvrije massa index (VVMI), de aanwezigheid van ziekte en inflammatie.
Sarcopenie
Tot slot wordt sarcopenie – spiermassaverlies door veroudering – nu als een
apart syndroom beschouwd. Daarom is deze in de nieuwe indeling náást ondervoeding geplaatst. Hinke Kruizenga: ‘Een van de uitingsvormen van het verouderingsproces is de achteruitgang van de spierkracht. Voor een deel kunnen ouderen sarcopenie voorkomen door het innemen van voldoende eiwitten uit vooral dierlijke producten, zoals vlees en vis, zuivel en eieren. Die producten bevatten essentiële aminozuren die nodig zijn voor het behoud van spiermassa.’ Bewegen is minstens zo belangrijk, stelt Kruizenga. Met name krachttraining of weerstandstraining is cruciaal om de hoeveelheid spierweefsel op peil te houden. ‘Veroudering gaat echter altijd gepaard met verlies van spierweefsel. Daarom hebben ouderen minstens drie keer per dag een grotere hoeveelheid eiwit nodig.’ Een handige vuistregel is dat de meeste gezonde ouderen per kilo lichaamsgewicht minstens 1,0 gram eiwit moeten eten. Een tachtigjarige man van 75 kilo moet dus dagelijks 75 gram eiwit binnenkrijgen. Ter vergelijking: een gekookt ei bevat zo’n 6 gram eiwit, een glas karnemelk 5 gram en een gebakken kipfiletje van een ons telt 20 gram eiwit.
Lastig te signaleren
Ondervoeding is niet gemakkelijk te herkennen. Het is een misvatting, ook onder verpleegkundigen, dat kijken en observeren voldoende is. Hinke Kruizenga: ‘Bij ondervoeding denk je al snel aan vermagerde patiënten, maar dat hoeft beslist niet het geval te zijn. Het gaat niet om de body mass index (BMI), maar om het spiermassaverlies. Als iemand te weinig spiermassa heeft, maar wel veel vetmassa, dan zie je dat aan de buitenkant niet. Daarom is het van belang om te weten wat de vetvrije massa of VVMI van een patiënt is. De vetvrije massa is het lichaamsgewicht verminderd met de vetmassa, en bestaat uit spieren, botten en water. De diëtist kan de vetvrije massa bepalen met een bio-impedantiemeting.’
Ook Canan Ziylan, docent verpleegkunde aan de Hogeschool Rotterdam, noemt het een wijdverbreide fabel dat ondervoeding zichtbaar is. Ziylan, die binnenkort promoveert op ondervoeding bij ouderen11: ‘Een wijkverpleegkundige zei tegen me: ik heb zoveel ervaring in de zorg, ik kan aan het gezicht of lijf van een patiënt wel zien wat er aan de hand is. Een misverstand. Als je aan het vermagerde lichaam van een patiënt kunt zien dat hij afgevallen is, dan is het vaak al te laat. De ondervoeding is dan vaak in zo’n ver stadium dat het heel moeilijk wordt om die negatieve spiraal terug te draaien.’ Toch ligt het probleem ook bij ouderen zelf, zegt Ziylan. ‘We moeten ouderen leren dat een kopje thee en een beschuitje met jam geen goed ontbijt is. En dat elke dag een ei, kaas, vlees en noten eten geen luxe is, maar noodzakelijk om de spiermassa in stand te houden.’ In de thuiszorg kunnen verpleegkundigen daar ook op letten: vraag eens of je even in de koelkast mag kijken, stel eens voor om de boterham te beleggen met kaas in plaats van jam… het helpt allemaal.’
Regelmatig meten
Omdat ondervoeding lastig te zien is met het blote oog, zijn meetinstrumenten nodig, zeggen Kruizenga en Ziylan. In ziekenhuizen in Nederland worden de SNAQ en de MUST vaak gebruikt om ondervoeding bij ouderen vast te stellen.12 Een veel gebruikte screeningstool in België is de Nutritional Risk Screening-2002 (NRS-2002).13 Zeker in de thuiszorg, waar één op de drie ouderen ondervoed is, is het van belang om op ondervoeding te screenen, zegt Canan Ziylan. ‘Ik adviseer om elk half jaar te meten, liefst met de SNAQ65+, want die is in de thuiszorg ook gemakkelijk in gebruik. Daarnaast is het belangrijk dat verpleegkundigen de meting bij elke belangrijke levensgebeurtenis herhalen. Is de partner overleden, heeft de patiënt tijdelijk geen eetlust, is er sprake van eenzaamheid, verdriet of een depressie? Dat zijn allemaal triggers voor ondervoeding, net als bijvoorbeeld een slecht gebit: wie pijn in de mond heeft, heeft meestal ook minder zin in eten. Ook cognitieve problemen of afname van de smaak en reuk kunnen meespelen. Verder lopen ouderen met een laag inkomen meer kans op voedingstekorten.’
Zoek de oorzaak
Verpleegkundige interventies moeten inspelen op de oorzaak van de ondervoeding: bij pijn in de mond is een tandartsbezoek nodig. Is er sprake van rouw, bied dan psychosociale ondersteuning. Gedragsmatige interventies kunnen volgens wetenschappers ook helpen.14 ADLtraining van functionele handelingen tijdens het eten bijvoorbeeld – eventueel in overleg met de ergotherapeut – of een verbale aanmoediging. Rust creëren tijdens de maaltijd is ook van belang: laat liever geen bezoek toe tijdens de maaltijd, beperk geluiden en afleiding tijdens het eten en bied eten aan in kleinere porties. Een goede mondverzorging (ondersteunen bij tandenpoetsen, goed de mond spoelen na het eten) vermindert de kans op ontsteking van het mondslijmvlies en tandproblemen. En, zo waarschuwt Hinke Kruizenga: wacht niet te lang met sondevoeding! ‘Als eten niet gaat, wordt er soms lang getwijfeld over sondevoeding. Logisch, want de belasting van het inbrengen is groot voor de patiënt. Iedere slikbeweging doet pijn. Toch is tijdige inzet van sondevoeding vaak noodzakelijk. De richtlijn ondervoeding geeft aan dat als een patiënt minder dan 50 tot 75 procent van de eiwitbehoefte binnen krijgt, sondevoeding overwogen moet worden en dat als de patiënt minder dan 50 procent van de behoefte eet, sondevoeding echt geïndiceerd is. Juist bij de oudere patiëntengroep is dat van cruciaal belang.’
Noten:
1 Stratton RJ, Green CJ, Elia M. Diseaserelated malnutrition: An evidence based approach to treatment. Wallingford, Oxon.: CABI Publishing. 2003.
2 Cederholm T, Barazzoni R, Austin P, e.a. Definitions and terminology of clinical nutrition: an ESPEN Consensus Statement. Clin Nutr. 2016 online publicatie: http://dx.doi.org/10.1016/j. clnu.2016.09.004
3 Kruizenga H, van Keeken S, Weijs P et al. Undernutrition screening survey in 564,063 patients: patients with a positive undernutrition screening score stay in hospital 1.4 d longer. Am J Clin Nutr. 2016 Apr;103(4):1026-32.
4 Defloor T, Grypdonck M, Bocquaert I. Inventarisatie van ondervoeding bij geriatrische patiënten verblijvend op geriatrische afdelingen van acute ziekenhuizen. FOD Volksgezondheid, Veiligheid van de Voedselketen en Leefmilieu, 2007.
5 Hinke Kruizenga is tevens hoofdredacteur van het Nederlands Tijdschrift voor Voeding & Diëtetiek.
6 Jonkers-Schuitema J. Klos, M. Kouwenoord-Rixtel, K. et al. Dieetbehandelrichtlijn ondervoeding. Rotterdam: 2010 Uitgevers.
7 Van der Meij B. Kruizenga, H. Voedingsconcepten in de Nederlandse Ziekenhuizen. Een inventarisatie door de Stuurgroep Ondervoeding, in opdracht van het ministerie van VWS. Mei 2016, www.stuurgroepondervoeding.nl/wpcontent/uploads/2016/05/eindrapportvoedingsconcepten.pdf
8 www.stuurgroepondervoeding.nl/toolkits/voedingsconcepten-in-ziekenhuizen
9 Cederholm T, Barazzoni R, Austin P, e.a. Definitions and terminology of clinical nutrition: an ESPEN Consensus Statement. Clin Nutr. 2016 online publicatie: http://dx.doi.org/10.1016/j. clnu.2016.09.004
10 Cederholm T, Bosaeus I, Barazzoni R, e.a. Diagnostic criteria for malnutrition – An ESPEN consensus statement. Clin Nutr 2015;34(3):335-40.
11 Ziylan C, Haveman-Nies A, van Dongen EJI, Kremer S, de Groot CPGM. Dutch nutrition and care professionals’ experiences with undernutrition awareness, monitoring, and treatment among community-dwelling older adults: a qualitative study, BMC Nutr 2015;1:38. online publicatie: http://dx.doi.org/10.1186/ s40795-015-0034-6
12 De SNAQ en de SNAQ65+ zijn te downloaden op de website van de Stuurgroep ondervoeding: www.stuurgroepondervoeding.nl/wp-content/ uploads/2015/01/snaq65-en-.pdf en de Malnutrition Universal Screening Tool (MUST) op www.meetinstrumentenzorg.nl
13 Te dowloaden op www.fightmalnutrition.eu/fileadmin/content/malnutrition/ Screening_tools/NRS_2002.doc 14 Dierickx K, Milisen K. Effect van patiëntgerichte verpleegkundige zorg op de voedingstoestand van geïnstitutionaliseerde ouderen: een systematische review. Verpleegkunde, 2002, 17, 4: 186-198.
Dit artikel is gepubliceerd in november 2016 in Nursing (©).
Foto credit: James Kim / flickr.com/ephemeris
Waardeer dit artikel!
Als je dit artikel waardeert en je waardering wilt laten blijken met een kleine bijdrage: dat kan! Met een grotere bijdrage steun je me nog veel meer. Zo help je onafhankelijke journalistiek in stand houden.
[paytium name=”Eenmalige donatie Aliette Jonkers” description=”Eenmalige donatie Aliette Jonkers”] [paytium_dropdown label=”Ik waardeer met” options=”1,50/5/10/25/100/250″ options_are_amounts=”true” /] [paytium_total label=”Mijn gekozen waardering” /] [/paytium]